Żylaki mogą powodować obrzęki w kostkach i nogach. Odpoczynek i wsparcie może pomóc złagodzić objawy. Pacjenci powinni podpierać swoje stopy na poduszce, używać elastycznych węży wspierających i unikać wywierania zbyt dużego nacisku na dotknięte obszary. Istnieją również procedury medyczne, które mogą pomóc wyeliminować te nieestetyczne żyły, takie jak leczenie laserowe i usuwanie żył. Podczas usuwania żył, cienki plastikowy drut jest wprowadzany do każdego żylaka, a następnie wyciągany przez chirurga.
Procedury usuwania żylaków
Istnieje kilka różnych rodzajów procedur usuwania żylaków. Niektóre procedury są Day Case procedury, które pozwalają iść do domu i kontynuować swoje normalne życie po zabiegu. Inne wymagają pobytu w szpitalu przez noc. W niektórych przypadkach, procedura może być skomplikowana, wymagająca znieczulenia ogólnego. Niezależnie od zastosowanej procedury istnieją pewne środki ostrożności, o których pacjenci powinni wiedzieć przed zabiegiem.
Wybór sposobu leczenia zależy od wielu czynników, w tym od stanu zdrowia i stopnia zaawansowania żylaków. Twój specjalista od chorób naczyń doradzi Ci najlepszą metodę leczenia w Twojej sytuacji. Dostępnych jest kilka różnych procedur, w tym ablacja endotermiczna, która wykorzystuje lasery i fale radiowe o wysokiej częstotliwości do zamknięcia żyły. Inną procedurą jest ablacja prądem o częstotliwości radiowej, która polega na ogrzewaniu ściany żylaka za pomocą urządzenia o częstotliwości radiowej.
Leczenie żylaków może również obejmować zmiany stylu życia, takie jak noszenie pończoch uciskowych. Jednak niektórzy ludzie nadal decydują się na poddanie się operacji, aby poprawić wygląd swoich nóg. Podczas gdy niektóre kasy chorych nie pokrywają zabiegów na żylaki, wielu ubezpieczycieli ma umowy z lekarzami, którzy specjalizują się w usuwaniu nieestetycznych żył.
Procedura obejmuje wykonanie dwóch do czterech małych nacięć wzdłuż dotkniętej żyły. Chirurg następnie użyje małego haczyka, aby wyciągnąć żyłę z nacięć. Zabieg zazwyczaj pozostawia minimalne blizny. Wysoki odsetek pacjentów zgłasza poprawę wyglądu i objawów po zabiegu.
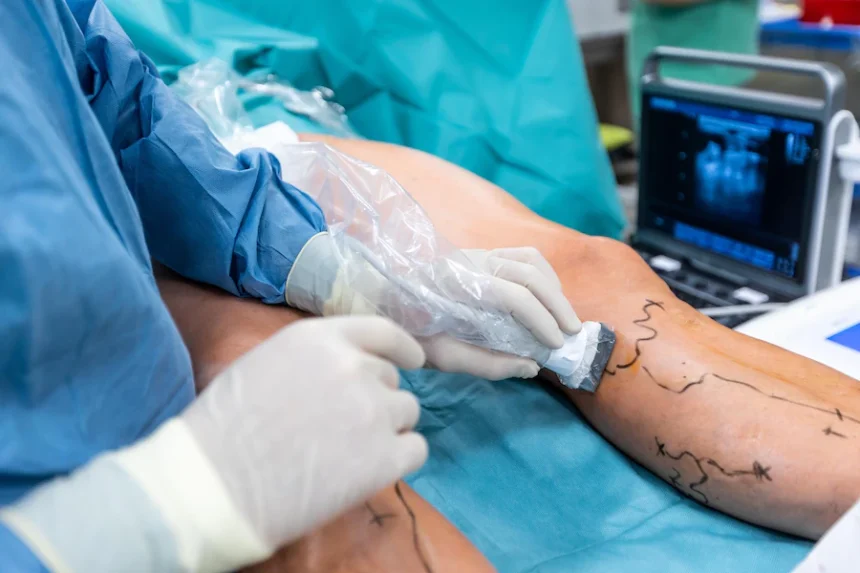
Przed poddaniem się operacji usunięcia żylaków, pacjent przejdzie serię badań. Celem jest ocena, czy pacjent jest dobrym kandydatem do zabiegu. Badania mogą obejmować badanie ultrasonograficzne, badania krwi i EKG. Lekarz sprawdzi również, czy w żyle nie ma skrzepów.
Operacja żylaków może obejmować różne rodzaje znieczulenia. Pacjenci mogą otrzymać znieczulenie ogólne lub znieczulenie rdzeniowe. Pierwszy typ znieczulenia usypia pacjenta, podczas gdy drugi typ sprawia, że pacjent jest przytomny. Pacjentom z blokadą nerwów można podać leki przeciwlękowe, aby pomóc im się zrelaksować przed zabiegiem.
Inny rodzaj procedury usuwania żylaków polega na zastosowaniu energii o częstotliwości radiowej w celu uszczelnienia dotkniętej żyły. Energia powoduje ściany żyły do zamknięcia i upadku. Procedura ta jest mniej inwazyjna niż inne opcje chirurgiczne i jest tak samo skuteczna. Co więcej, pacjenci nie muszą przechodzić pobytu w szpitalu, aby mieć ten zabieg wykonany.
Jeśli cierpisz z powodu żylaków, powinieneś jak najszybciej odwiedzić swojego lekarza. Żylaki mogą być bardzo bolesne, a nawet prowadzić do powikłań. U niektórych pacjentów mogą wystąpić zakrzepy krwi i owrzodzenia skóry, dlatego tak ważne jest, aby zasięgnąć porady lekarza.
Powikłania skleroterapii
Chociaż skleroterapia żylaków może być skuteczna, istnieją pewne środki ostrożności, których należy przestrzegać. Na przykład, nie powinnaś poddawać się skleroterapii, jeśli jesteś w ciąży lub karmisz piersią. I powinnaś odczekać co najmniej 3 miesiące po porodzie przed otrzymaniem skleroterapii. Istnieje również szansa, że doświadczysz ucisku w klatce piersiowej lub suchego kaszlu. W rzadkich przypadkach, możesz nawet doświadczyć zawrotów głowy i nudności po zabiegu. Procedura może również powodować tworzenie się skrzepów w żyłach głębokich, które mogą podróżować do płuc. Dlatego lekarz powinien wstrzykiwać jednorazowo bardzo małe ilości roztworu. Ponadto, po zabiegu należy chodzić i poruszać nogami, aby utrzymać prawidłowy przepływ krwi w tym obszarze.
Efekty uboczne skleroterapii obejmują obrzęk i zaczerwienienie. Może również wystąpić pęcherz po ucisku taśmy oraz reakcja alergiczna. W rzadkich przypadkach skleroterapia może spowodować zatorowość płucną. Może to również prowadzić do bólu w klatce piersiowej, trudności w oddychaniu i kaszlu krwią. Ponadto, zabieg może powodować tworzenie się małych pęcherzyków powietrza w krwiobiegu. Pęcherzyki te mogą powodować problemy z czuciem w nogach, a nawet prowadzić do powstawania zakrzepów krwi.
Uszkodzenie nerwów jest kolejnym częstym efektem ubocznym skleroterapii żylaków. Pacjenci, którzy poddają się skleroterapii żylaków często wymagają wielu zabiegów, aby zobaczyć wyniki. Ponadto, istnieją pewne środki ostrożności, które musisz przestrzegać przed poddaniem się skleroterapii, takie jak nie stosowanie balsamów lub niektórych leków w pobliżu leczonego obszaru. Po skleroterapii może być wymagane noszenie pończoch uciskowych, które pomogą zapobiec rozwojowi nowych żylaków.
Leczenie żylaków uległo znacznym zmianom w ciągu ostatniej dekady, dzięki nowym technikom. Skleroterapia polega na wstrzyknięciu roztworu sklerotyzującego do żyły w celu wywołania stanu zapalnego i miejscowego uszkodzenia intimy żyły. It can also involve a sclerosing foam, which is an injection of a foam containing sclerosing solution.
Małe i średnie żyły zareagują na skleroterapię w ciągu trzech do sześciu tygodni, ale większe żyły mogą wymagać trzech do czterech miesięcy dla uzyskania optymalnych rezultatów. Wizyta kontrolna jest zwykle konieczna około miesiąca po skleroterapii. Następnie należy odczekać co najmniej sześć tygodni zanim poddasz się kolejnemu zabiegowi skleroterapii.
Innym powikłaniem skleroterapii jest martwica tkanek. Jest to stan potencjalnie zagrażający życiu. Może prowadzić do owrzodzenia i może powodować ból i miejscowy stan zapalny. W przypadku wystąpienia tego powikłania należy jak najszybciej zgłosić się na leczenie.
Pacjenci powinni przed poddaniem się zabiegowi omówić z lekarzem wszelkie przyjmowane leki. Należą do nich suplementy diety, leki dostępne bez recepty oraz antybiotyki. Dodatkowo, pacjenci powinni unikać przyjmowania ibuprofenu na 48-72 godziny przed zabiegiem. Zminimalizuje to ryzyko powstania siniaków w miejscach wstrzykniętych.
Ryzyko porażenia CPN
Częściowe lub całkowite porażenie CPN po usunięciu żylaków jest rzadkim powikłaniem, ale może wystąpić. Znajomość anatomii CPN i właściwa technika chirurgiczna mogą zminimalizować ryzyko urazu. Należy jednak pamiętać, że porażenie CPN nie zawsze jest odwracalne i wymaga interwencji chirurgicznej w celu przywrócenia funkcji nerwu.
Pierwszym krokiem w postępowaniu w przypadku tego powikłania jest określenie lokalizacji urazu. Odległy uraz skutkuje gorszym wynikiem, natomiast niedawny uraz jest korzystny. Rekonstrukcja nerwu może być realną opcją u pacjentów, u których rozwinie się porażenie CPN.
Pacjenci z chorobami sercowo-naczyniowymi i cukrzycą są szczególnie narażeni na uszkodzenie CPN. U tych pacjentów istnieje duże ryzyko wystąpienia neuropatii obwodowej, a nerwy obwodowe u pacjentów z cukrzycą są bardziej narażone na uszkodzenie naczyń. Dodatkowo pacjenci z innymi podstawowymi zaburzeniami neurologicznymi są narażeni na zwiększone ryzyko uszkodzenia nerwów. Uszkodzenia CPN u pacjentów poddawanych zabiegom kardiochirurgicznym są również większe, ponieważ występuje u nich zwiększone ryzyko okluzji naczyń.
Szereg czynników może zwiększać ryzyko porażenia CPN po usunięciu żylaków. Należą do nich wiek, powierzchnia, zawód oraz stężenie glukozy we krwi. Wysokie stężenie wapnia i sodu w surowicy również zmniejsza ryzyko. Rodzaj zastosowanego usunięcia żylaków może mieć również duży wpływ na porażenie CPN.
Chociaż ryzyko porażenia CPN po operacji SSV jest rzadkie, należy je ściśle monitorować po zabiegu. Wczesne i właściwe leczenie może pomóc przywrócić pacjentowi zdolność do chodzenia. W większości przypadków CPN powróci do zdrowia. Jednak zakres funkcjonalnego powrotu do zdrowia będzie zależał od ciężkości uszkodzenia i czasu przeprowadzenia zabiegu chirurgicznego.
Pacjenci, którzy przeszli operację SSV, powinni skonsultować się z chirurgiem znającym anatomię tego regionu. Brak wiedzy na temat tego regionu może zwiększyć ryzyko urazu. Niektóre przypadki urazu CPN mogą być na tyle ciężkie, że wymagają operacji nerwowo-naczyniowej. Co więcej, chirurgicznie wywołane zwłóknienie okołoprotezowe może również pogorszyć stan.
Ultradźwięk może wykryć wstrzyknięcie śródścienne, ale technika ta nie zmniejszyła częstości występowania porażenia CPN. Aparat ultrasonograficzny może nie być wystarczająco czuły, aby odróżnić potencjalnie szkodliwe wstrzyknięcie wewnątrzoponowe od wstrzyknięcia w mniej podatnej przestrzeni tkankowej.